Riksrevisjonens rapport om Akson-prosjektet gir Helse- og omsorgsdepartementet og Direktoratet for e-helse knusende kritikk. Rapporten sier at «prosjektet ikke er et resultat av gjennomtenkt styring og planlegging», og at «den nasjonale styringsmodellen ikke har økt sektorens gjennomføringsevne». Tvert om har dette ført til at andre vesentlige e-helsetiltak som digital legemiddel-liste, er blitt nedprioritert, samtidig som manglende fremdrift kan ha skapt usikkerhet og redusert investeringsvilje i markedet.
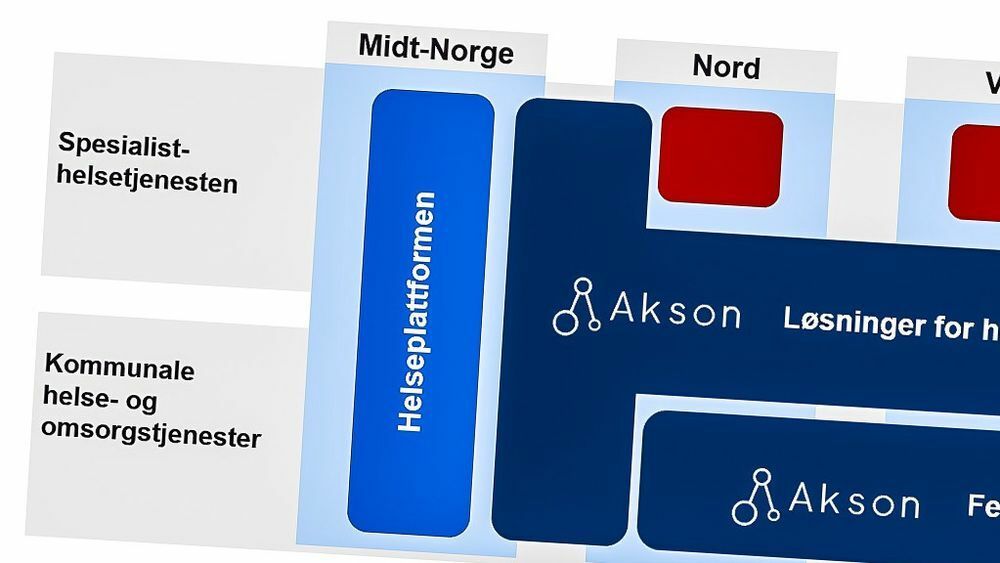
Det teknologiske konsept
Utredningen om Akson skulle gi løsningen på visjonen bak «Én innbygger – én journal».


Ved å legge til grunn en rapport fra Gartner fra 2015 som fremholdt at fremtidens pasientjournalmarked ville være dominert av store standardløsninger (også kalt «suite-løsninger») fra store leverandører, kom en allerede der skjevt ut.
Dette synet ble imøtegått av bl.a. Norsk Helsenett allerede samme år. De fremmet et alternativt konsept som var mer tilpasset løpende innovasjon og tilpasning til ulike brukergrupper. Også Gartner Group og andre endret syn allerede i 2016. Synspunktet nå var at store standardløsninger kunne føre til leverandøravhengighet og manglende innovasjon.
Men signalene og innspillene om at «en rask teknologisk utvikling har gjort åpne plattform-/økosystemløsninger mer aktuelle for helsesektoren», ble ikke fanget opp av prosjektet i tide. Det førte til at utredningene ble forsinket. Riksrevisjonen sier at «formuleringen om «én journal» ikke var ment bokstavelig, og at det kunne være flere måter å nå målene på». Etter 8-9 års utredning er konklusjonen denne ifølge Riksrevisjonen: «Konsensus er nå at plattform-/økosystemløsninger er fremtiden for helsesektoren».
Kritikken går altså på valg av teknologisk konsept, og manglende evne og vilje til å lytte til fagmiljøer på dette området.
Men mer grunnleggende kritikk rettes mot selve styringsmodellen:

Gi helsearbeiderne mer teknologitrening
Den nasjonale styringsmodellen
Det er staten som må ha et overordnet ansvar for styringen av helsesektoren fordi helse er et felles samfunnsansvar.
Den styringsmodell Norge har valgt, er «top-down»-styring fra staten. Denne styringen omfatter både teknisk infrastruktur, lovhjemler, finansiering, anbefalte standarder, men også etablering av felles styringsgrupper.
Siden helsektoren består av mange selvstendige aktører, etablerte man flere felles styringsstrukturer for å styrke samordningen av e-helse-utviklingen. Den nasjonale styringsmodellen består i dag av Nasjonalt e-helsestyre (som består av toppledelsen fra aktører i helse- og omsorgssektoren), Prioriteringsutvalget (NUIT) (som innstiller på prioritering av nasjonal e-helseportefølje), og Fagutvalget (NUFA) (som gir råd og faglige vurderinger knyttet til e-helse).
En forskningsrapport viser, med henvisning til Danmark, at en slik styringsmodell er avhengig av legitimitet og tillit. Dersom en møter motstand er det naturlig å velge et slags kompromiss ved å «delegere» deler av styringen og gjennomføringen til regioner eller kommuner.
Det er tre svakheter slik jeg ser ved den norske styringsmodellen slik den har blitt praktisert til nå:
- Riksrevisjonen peker selv på at «(s)entrale fagmiljøer har ikke blitt tilstrekkelig involvert, og at utredningene kunne vist til et bredere forskningsgrunnlag».
- Modellen tar ikke høyde for den politiske målsetningen om «å styrke helsenæringen særlig innen e-helse, med særlig vekt på innovasjon og et tettere samarbeid mellom næringslivet, helsetjenestene og andre aktører i sektoren». Flere land (Danmark, New Zealand, UK) har hatt en sterkere kobling enn Norge mellom satsing på e-helse og politikk for innovasjon og næringsutvikling.
- Den nasjonale styringsmodellen inneholder ingen meglingsmekanisme som kan løse interessemotsetninger.
De innvendingene som er blitt reist, ble fra Departementets (og politikernes) side, forsøkt fanget opp i form av ny e-helselov. Men dette ga, ifølge Riksrevisjonen, «sterkere lovhjemler til Direktoratet for e-helse, og muligheter for pålegg om bruk og betaling av nasjonale e-helseløsninger».
I stedet for å endre strategien i retning mer delegering og «bottom-up»-tilnærming, forsøkte en derfor å forsterke den sentrale styringsstrukturen. Styringsmodellen ble derfor mer brukt som en legitimerings- og konsultasjonsordning fremfor en reell konsensusmodell.
Det er nødvendig å se på supplerende styringsmodeller.


En ny nasjonal styringsmodell
Helsesektoren er i sterk og dynamisk utvikling. Ikke bare gjør medisinsk teknologi store fremskritt, men demografiske endringer skaper etterspørsel etter nye helsetjenester fra en stadig mer krevende «kundegruppe».
Samtidig er selve «helse»-begrepet i kontinuerlig utvikling. Fokuset endres fra behandling (som journalprosjektet er innrettet på), til forebygging. I tillegg kommer det utvidede folkehelsebegrepet ved erkjennelsen av at økonomiske, fysiske, psykiske og miljømessige forhold påvirker helsetilstanden. Dette gir grunnlag for ny teknologi og nye aktører. Kunstig intelligens vil f.eks. kunne gi bedre prediksjon og raskere behandling av f.eks. hjertesvikt. Det er også en utvikling i retning av mer «pasientdrevet» helsevesen som ikke minst de store IKT-gigantene som Apple, Google etc. er drivende aktører for.
Dette bidrar til at antallet aktører øker, og at aktørsamarbeidet blir mer omfattende og komplisert.
En slik utvikling kan ikke møtes med sterkere sentral styring og med arkaiske verktøy som lovgivning og finansiering som er tilpasset en forgangen tid. Litt forenklet sagt – når teknologivalget skal være basert på «økosystem»-tankegang» bør også styringsmodellen være det.
En supplerende modell er det som kalles «medical governance». Modellen baserer seg på at statlige initiativ skal bygge på innspill fra faglig medisinsk kunnskap, e-helseforskning og leverandørindustrien. Den skal ikke overstyre den politiske styring, men supplere den og legge grunnlag for mer dynamisk tilpasning til endringer i teknologi og marked.
Det som kjennetegner denne type styringsmodell, er at initiativ kan komme «nedenfra» og bli nasjonale fellesløsninger som ledd i en nasjonal strategi.
Professor Ole Hanseth har i en kronikk tidligere tatt til orde for en slik modell. Men som han også nevner, er ulempen ved en slik modell at lokale, faglige initiativ som fører til rask utbredelse, lett vil kunne fanges opp av den nasjonale styringsstrukturen – og da stopper utviklingen opp.
En slik styringsmodell vil heller ikke være uproblematisk i sin samarbeidsform. Mens en sentral, nasjonal styringsmodell vil kunne føre til en undervurdering av faglige profesjoners innsikt og kompetanse, vil en alternativ modell føre til nye utfordringer i form av ny kultur, nye roller, og nye asymmetriske maktrelasjoner.
Tiden for endring er nå!
Riksrevisjonens rapport gir et godt grunnlag for å tenke nytt.
Samtidig skjer det store personell-endringer innenfor toppskiktet i e-helse Norge. Cathrine Lofthus har blitt ny departementsråd i Helse- og omsorgsdepartementet; Mariann Hornnes har blitt ny direktør for e-helsedirektoratet, og Lucie Aunan er blitt ny direktør for Divisjon samhandling i Direktoratet for e-helse.
I tillegg tyder alt på at det blir regjeringsskifte til høsten. Vi får altså en ny helseminister, samtidig som både Ap og Sp har signalisert vilje til å se på den nasjonale styringsmodellen for e-helse på ny, inkludert hvilken rolle Direktoratet for e-helse skal ha.
Bent Høie har allerede gitt Direktoratet for e-helse i oppdrag å se hvordan forsknings- og innovasjonsmiljøer samt e-helse-næringen, kan styrke gjennomføringskraften innenfor e-helse området. Men en styringsform som balanserer mellom sentral og lokal styring, mellom «top-down»- og «bottom-up»-innovasjon, er på ingen måte ukomplisert. Derfor bør innspill og tekning om en slik styringsform ikke overlates kun til «byråkratene».
Forslaget kommer på høring til høsten.

Tror angrepet var nødvendig: – Angrer på at jeg ikke snakket mer med utestemme